پارکینسون چیست؟
رکنا: علائم و نشانه های بیماری پارکینسون برای هرکس می تواند متفاوت باشد.
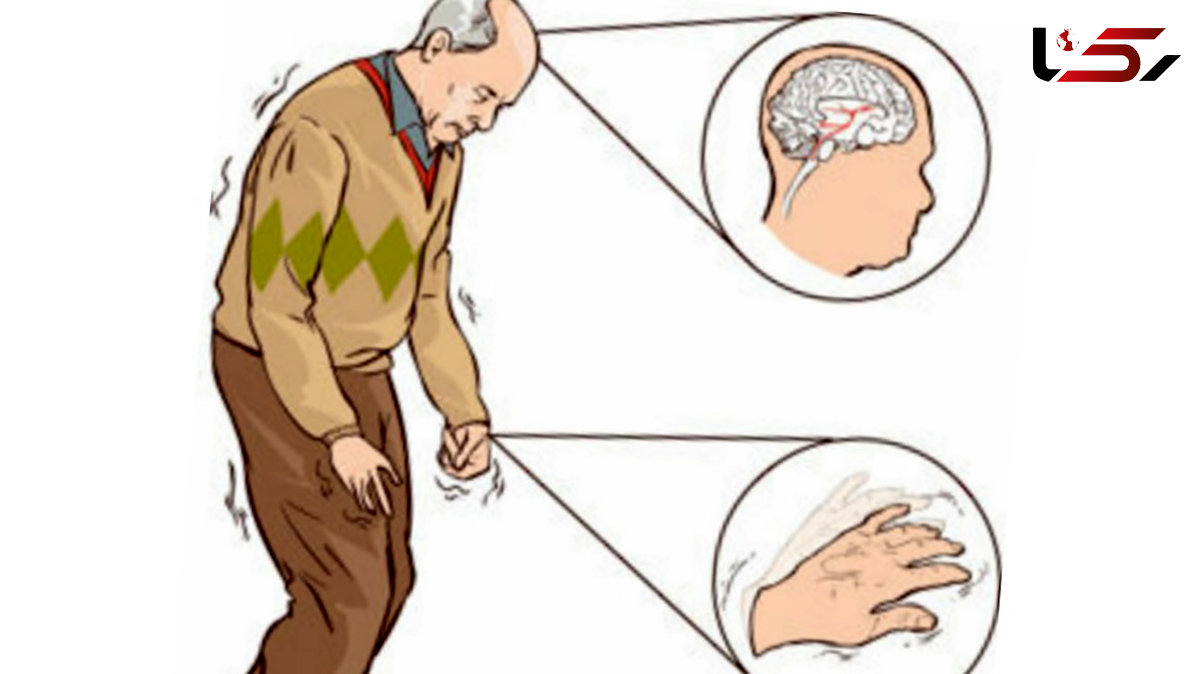
به گزارش رکنا، بیماری پارکینسون نوعی اختلال پیشرونده سیستم عصبی است که بر روی حرکت تأثیر می گذارد. علائم به تدریج شروع می شود و گاهی اوقات تنها با یک لرزش کوچک در یک دست، که فرد به سختی متوجه آن می شود، آغاز می شود. علاوه بر لرزش ها که بسیار رایج هستند، این اختلال معمولاً باعث خشکی یا کند شدن حرکت نیز می شود.
در مراحل اولیه بیماری پارکینسون ممکن است حالت چهره به میزان کم بیانگر این بیماری باشد. ممکن است دست ها هنگام راه رفتن تکان نخورند. ممکن است حرف زدن فرد آرام یا مبهم شود. علائم بیماری پارکینسون با پیشرفت بیماری و با گذشت زمان بدتر می شود.
اگرچه بیماری پارکینسون قابل درمان نیست اما داروها ممکن است علائم شما را به میزان قابل توجهی بهبود بخشند. گاهی اوقات پزشکان مغز و اعصاب ممکن است برای تنظیم مناطق خاصی از مغز و بهبود علائم، جراحی را پیشنهاد کند.
علائم و نشانه های بیماری پارکینسون
علائم و نشانه های بیماری پارکینسون برای هر کسی می تواند متفاوت باشد. علائم اولیه ممکن است خفیف و غیر قابل توجه باشد. علائم اغلب از یک طرف بدن شروع می شود و معمولاً حتی بعد از ایجاد علائم در هر دو طرف، در سمت اول شدیدتر خواهد بود.
علائم و نشانه های پارکینسون ممکن است شامل موارد زیر باشد:
لرزش. لرزش معمولاً از یک اندام شروع می شود که اغلب دست یا انگشتان دست است. ممکن است فرد انگشت شست و سبابه را به هم بمالد که به آن لرزش پیل رولینگ گفته می شود. ممکن است لرزش در هنگام استراحت وجود داشته باشد.
حرکت آهسته (برادی کینزی). ممکن است با گذشت زمان بیماری پارکینسون حرکت را کند کرده و کارهای ساده را دشوار و وقت گیر کند. قدم های فرد هنگام راه رفتن کوتاه تر می شود. بلند شدن از صندلی دشوار می شود. فرد هنگام راه رفتن پاهای خود را روی زمین می کشد .
سفتی عضلات. سفتی عضلات می تواند در هر قسمت از بدن رخ دهد. عضلات سخت می تواند دردناک باشد و دامنه حرکت را محدود کند.
اختلال در قامت و تعادل. فرد می تواند قامت خمیده پیدا کند یا ممکن است دچار مشکل تعادل شود.
از دست دادن حرکات اتوماتیک. ممکن است توانایی انجام حرکات ناخودآگاه از جمله چشمک زدن، لبخند زدن یا حرکت دست ها هنگام راه رفتن کاهش پیدا کند.
تغییرات تکلم. تکلم ممکن است آرام، سریع، مبهم یا با تردید باشد و بیشتر حالت یکنواخت و بدون بالا و پایین های معمول را داشته باشد.
تغییرات نوشتار. نوشتن می تواند دشوار شود و دست خط فرد کوچک به نظر برسد.
چه زمانی به پزشک متخصص مغز و اعصاب مراجعه کنید؟
در صورت وجود هر یک از علائم مربوط به بیماری پارکینسون، نه تنها برای تشخیص این وضعیت بلکه برای رد علل دیگر علائم خود به پزشک مراجعه کنید.
در بیماری پارکینسون سلول های عصبی خاصی (نورون ها) در مغز به تدریج تخریب می شوند و از بین می روند. بسیاری از این علائم به دلیل از بین رفتن نورون هایی است که یک پیام رسان شیمیایی در مغز شما بنام دوپامین تولید می کنند. هنگامی که سطح دوپامین کاهش می یابد باعث فعالیت غیرطبیعی مغز می شود و علائم بیماری پارکینسون پدیدار می شود.
علت بیماری پارکینسون ناشناخته است اما به نظر می رسد عوامل مختلفی در بروز آن نقش دارند، از جمله:
ژنتیک. محققان جهش های ژنتیکی خاصی را شناسایی کرده اند که می تواند باعث بیماری پارکینسون شود. اما این موارد شایع نیستند به جز در موارد نادری که بسیاری از اعضای خانواده مبتلا به بیماری پارکینسون هستند.
اگرچه به نظر می رسد واریاسیون های خاص ژنی خطر ابتلا به پارکینسون را افزایش می دهد اما این خطر برای هر یک از این نشانگرهای ژنی بسیار کم است.
محرک های محیطی. قرار گرفتن در معرض یکسری سموم خاص یا برخی عوامل محیطی ممکن است خطر ابتلا به بیماری پارکینسون را در آینده افزایش دهد، اما خطر آن نسبتاً کم است.
محققان همچنین خاطرنشان کردند که در مغز مبتلایان به پارکینسون تغییرات بسیاری رخ می دهد، اگرچه هنوز مشخص نیست که چرا این تغییرات رخ می دهد. این تغییرات شامل موارد زیر است:
وجود اجسام لویی. مجموعه ای از مواد خاص درون سلول های مغزی نشانگرهای میکروسکوپی بیماری پارکینسون هستند که اجسام لویی نامیده می شوند و محققان معتقدند که این اجسام لوئی سرنخ مهمی را برای کشف علت بیماری پارکینسون در اختیار دارند.
آلفا سینوکلین در اجسام لویی یافت می شود. اگرچه بسیاری از مواد در اجسام لویی وجود دارند، دانشمندان معتقدند که مهمترین آن پروتئین طبیعی و گسترده ای است به نام آلفا سینوکلین (a-synuclein) که در تمام اجسام لویی به صورت انبوه یافت می شود وسلول ها نمی توانند آن را تجزیه کنند. این ماده در حال حاضر یک موضوع مهم و مورد توجه محققان بیماری پارکینسون است.
عوامل خطر پارکینسون
عوامل خطر بیماری پارکینسون شامل موارد زیر است:
سن. بزرگسالان جوان به ندرت به بیماری پارکینسون مبتلا می شوند. این بیماری معمولا از میانسالی یا پیری شروع می شود و خطر آن با افزایش سن افزایش می یابد. معمولاً افراد در حدود 60 سال یا بالاتر به این بیماری مبتلا می شوند.
وراثت. اگر یکی از بستگان نزدیک فرد به بیماری پارکینسون مبتلا باشد احتمال ابتلا به این بیماری در او افزایش می یابد. با این حال اگر در خانواده خود بستگان زیادی با بیماری پارکینسون نداشته باشید خطر ابتلای شما اندک است.
جنسیت. مردان بیشتر از زنان در معرض بیماری پارکینسون هستند.
قرار گرفتن در معرض سموم. قرار گرفتن در معرض علف کش ها و سموم دفع آفات ممکن است خطر ابتلا به بیماری پارکینسون را کمی افزایش دهد.
عوارض بیماری پارکینسون
بیماری پارکینسون اغلب مشکلاتی به همراه دارد که قابل درمان هستند، ازجمله:
مشکلات تفکر. ممکن است فرد مشکلات شناختی (دمانس یا زوال عقل) و مشکلات تفکر را تجربه کند. این موارد معمولاً در مراحل بعدی بیماری پارکینسون اتفاق می افتد. این مشکلات شناختی چندان به داروها پاسخگو نیستند.
افسردگی و تغییرات عاطفی. ممکن است گاهی اوقات فرد در مراحل اولیه دچار افسردگی شود. درمان افسردگی می تواند توانایی مقابله با سایر چالش های بیماری پارکینسون را آسان تر کند. همچنین ممکن است تغییرات عاطفی دیگری مانند ترس، اضطراب یا از بین رفتن انگیزه را تجربه کند. پزشکان ممکن است برای درمان این علائم داروهایی را تجویز کنند.
مشکلات بلع. با پیشرفت بیماری ممکن است بلع بیمار دچار مشکل شود. بزاق به دلیل کند شدن بلع در دهان جمع می شود و منجر به سرازیری آب دهان می شود.
مشکلات جویدن و خوردن. آخرین مرحله بیماری پارکینسون بر عضلات دهان تأثیر می گذارد و جویدن را مشکل می کند. این مسئله می تواند منجر به خفگی وسوء تغذیه شود.
اختلالات خواب. مبتلایان به پارکینسون اغلب دارای مشکلات خواب هستند، از جمله بیدار شدن مکرر در طول شب، بیدار شدن زود هنگام یا خوابیدن در طول روز.
همچنین ممکن است افراد اختلال عملکرد خواب با حرکت سریع چشم را تجربه کنند که همراه با انجام دادن فعالیت هایی در خواب است. داروها ممکن است به رفع مشکلات خواب کمک کنند.
مشکلات مثانه. بیماری پارکینسون ممکن است باعث ایجاد مشکلات مثانه از جمله عدم توانایی در کنترل ادرار یا مشکل در ادرار کردن شود.
یبوست. بسیاری از مبتلایان به پارکینسون دچار یبوست می شوند که عمدتا به دلیل کندترشدن حرکات دستگاه گوارش است.
بیمار همچنین ممکن است موارد زیر را تجربه کند:
تغییرات فشار خون. ممکن است هنگام ایستادن به دلیل افت ناگهانی فشار خون (افت فشار ارتوستاتیک) احساس سرگیجه یا سبک سری کند.
اختلال عملکرد بویایی. ممکن است در شناسایی بوها یا تفاوت بین بوها مشکل داشته باشد.
خستگی. بسیاری از مبتلایان به پارکینسون انرژی خود را از دست می دهند و خیلی زود احساس خستگی می کنند، به خصوص در اواخر روز. علت آن همیشه مشخص نیست.
درد. برخی از مبتلایان به پارکینسون درد را تجربه می کنند، چه در نواحی مشخصی از بدن و چه در کل بدنشان.
اختلال عملکرد جنسی. برخی از افراد مبتلا به پارکینسون متوجه کاهش میل یا عملکرد جنسی خود می شوند.
بیماری پارکینسون
پیشگیری از بیماری پارکینسون
از آنجا که علت پارکینسون ناشناخته است راه های اثبات شده برای جلوگیری از ابتلا به این بیماری نیز یک رمز و راز باقی مانده است.
برخی تحقیقات نشان داده اند که ورزش منظم هوازی ممکن است خطر ابتلا به بیماری پارکینسون را کاهش دهد.
برخی تحقیقات دیگر نشان داده اند که افرادی که نوشیدنی های حاوی کافئین می نوشند ( قهوه، چای و کولا ) نسبت به افرادی که آن را نمی نوشند، کمتر به بیماری پارکینسون مبتلا می شوند. با این حال هنوز مشخص نیست که آیا کافئین در واقع از ابتلا به پارکینسون جلوگیری می کند یا به طریقی دیگر با این مسئله مرتبط است. در حال حاضر شواهد و مدارک کافی برای توصیه به نوشیدن نوشیدنی های کافئین دار برای محافظت در برابر پارکینسون وجود ندارد. نوشیدن چای سبز نیز با کاهش خطر ابتلا به بیماری پارکینسون همراه است.
تشخیص بیماری پارکینسون
هیچ آزمایش خاصی برای تشخیص بیماری پارکینسون وجود ندارد. پزشکی که در زمینه بیماری های سیستم عصبی (متخصص مغز و اعصاب) آموزش دیده است، بیماری پارکینسون را بر اساس تاریخچه پزشکی، بررسی علائم و نشانه های شما و معاینه بالینی و عصبی تشخیص می دهد. پزشک ممکن است اسکن SPECT (توموگرافی کامپیوتری تک فوتونی) را که به آن اسکن انتقال دهنده دوپامین (DAT) می گویند، پیشنهاد کند. اگرچه این می تواند به تایید تشخیص کمک کند، اما علائم و معاینه عصبی در نهایت تشخیص صحیح را تعیین می کنند. بیشتر افراد به اسکن DAT احتیاج ندارند.
پزشک ممکن است آزمایش هایی، مانند آزمایش خون را درخواست کند تا تشخیص های دیگری که ممکن است باعث علائم شما شود را رد کند.
روش های تصویربرداری مانند MRI ، CT ، سونوگرافی مغز و PETاسکن همچنین ممکن است برای کمک به رد سایر اختلالات استفاده شود. روش های تصویربرداری به طور اختصاصی برای تشخیص بیماری پارکینسون مفید نیستند.
علاوه بر معاینه پزشک مغز و اعصاب ممکن است یک داروی بیماری پارکینسون مثل کاربیدوپا-لوودوپا به شما بدهد. برای بروز اثر دارو باید دوز کافی آن تجویز شود، زیرا دوزهای پایین برای یک یا دو روز قابل اعتماد نیستند. بهبود قابل توجه با این دارو اغلب تشخیص بیماری پارکینسون را تأیید می کند.
گاهی اوقات برای تشخیص بیماری پارکینسون زمان لازم است. پزشکان ممکن است برای ارزیابی وضعیت و علائم شما در طول زمان و تشخیص بیماری پارکینسون قرار ملاقات های منظم با متخصصان مغز و اعصاب آموزش دیده در اختلالات حرکتی را توصیه کنند.
درمان بیماری پارکینسون
بیماری پارکینسون قابل درمان نیست اما داروها اغلب می توانند بطور چشمگیری به کنترل علائم شما کمک کنند. در بعضی از موارد بعدی ممکن است توصیه به عمل جراحی شود.
پزشک همچنین ممکن است تغییرات سبک زندگی، به خصوص ورزش هوازی مداوم را نیز توصیه کند. در بعضی موارد فیزیوتراپی که بر تعادل و کشش تمرکز دارد نیز مهم است. یک پاتولوژیست زبان می تواند به بهبود مشکلات تکلم بیمار کمک کند.
داروها
داروها ممکن است به شما در مدیریت مشکلات در راه رفتن، حرکت و لرزش کمک کنند. این داروها دوپامین را افزایش داده یا جایگزین می کنند.
افراد مبتلا به پارکینسون غلظت دوپامین مغزی کمی دارند. دوپامین به طورمستقیم نمی تواند تزریق شود زیرا نمی تواند وارد مغز شود.
ممکن است بعد از شروع درمان بیماری پارکینسون علائم به میزان قابل توجهی بهبود پیدا کند. با این حال با گذشت زمان اثرات داروها اغلب کاهش می یابد اما باز هم می توانند علائم را به خوبی کنترل کنند.
داروهایی که پزشک ممکن است تجویز کند شامل موارد زیر است:
کاربی دوپا-لوودوپا. لوودوپا که مؤثرترین داروی بیماری پارکینسون است یک ماده شیمیایی طبیعی است که به مغز شما منتقل می شود و در آنجا به دوپامین تبدیل می شود.
لوودوپا با کاربی دوپا (Lodosyn) ترکیب شده است، که لوودوپا را از تبدیل سریع به دوپامین خارج از مغز شما محافظت می کند. این امر باعث کاهش عوارض جانبی مانند حالت تهوع می شود.
عوارض جانبی ممکن است شامل حالت تهوع یا احساس سبکی سر(افت فشار ارتوستاتیک) باشد.
بعد از گذشت چند سال با پیشرفت بیماری اثرات حاصل از لوودوپا در اثر پدیده خاموش شدن کم می شود.
همچنین ممکن است بیمار بعد از مصرف دوزهای بالاتر لوودوپا حرکات غیر ارادی (دیسکینزی) را تجربه کند. دکتر مغز و اعصاب ممکن است دوز دارو را کاهش دهد یا زمان خوردن دارو را برای کنترل این اثرات جانبی تنظیم کند.
تزریق پیوسته کاربیدوپا لوودوپا Duopa، نام تجاری دارو، که از کاربیدوپا و لوودوپا ساخته شده است. تجویز این دارو از طریق لوله تغذیه ای انجام می شود که دارو را به صورت ژل به طور مستقیم به روده کوچک منتقل می کند.
Duopa برای بیمارانی با بیماری پارکینسون پیشرفته تر است که هنوز هم به کربیدوپا لوودوپا پاسخ می دهند اما، در پاسخ آن ها نوسانات زیادی وجود دارد. از آنجا که Duopa به طور مداوم تزریق می شود، سطح خونی این دو دارو ثابت می ماند.
جاگذاری لوله نیاز به یک عمل جراحی کوچک دارد. خطرات مرتبط با وجود لوله شامل پاره شدن لوله یا عفونت در محل تزریق دارو است.
آگونیست های دوپامین. برخلاف لوودوپا آگونیست های دوپامین به دوپامین تبدیل نمی شوند. در عوض آنها اثرات دوپامین را در مغز تقلید می کنند.
نشانه های بیماری پارکینسون
این داروها به اندازه لوودوپا در درمان علائم پارکینسون مؤثر نیستند. با این حال دوام بیشتری دارند و ممکن است همراه با لوودوپا برای متعادل کردن اثر خاموش و روشن شدن لودوپا مورد استفاده قرار گیرند.
آگونیست های دوپامین شامل پرامیپکسول (Mirapex)، روپینیرول (Requip) و روتیگوتین ) Neupro، به صورت یک پچ می باشند. آپومورفین (Apokyn) یک آگونیست دوپامین تزریقی کوتاه اثر است که برای تسکین سریع مورد استفاده قرار می گیرد.
برخی از عوارض آگونیست های دوپامین مشابه عوارض جانبی کاربیدوپا-لوودوپا است. اماهمچنین می توانند باعث توهم، خواب آلودگی و رفتارهای اجباری مانند بیش فعالی جنسی، قمار و غذا خوردن شوند. اگر هنگام مصرف این داروها به شکل غیر معمولی رفتار می کنید که با پزشک خود مشورت کنید.
مهار کننده های. MAO B این داروها شامل سلژیلین (Eldepryl, Zelapar) ، rasagiline (Azilect) و (Xadago Safinamide) هستند. آن ها با مهار آنزیم مونوآمین اکسیداز (MAO B) B در مغز از تخریب دوپامین مغز جلوگیری می کنند. این آنزیم باعث متابولیزه شدن دوپامین مغز می شود. عوارض جانبی ممکن است شامل حالت تهوع یا بی خوابی باشد.
این داروها با اضافه شدن کاربی دوپا-لوودوپا خطر ایجاد توهم را افزایش می دهند.
این داروها به دلیل واکنش های جدی اما نادر اغلب در ترکیب با اکثر داروهای ضد افسردگی یا مواد مخدر خاص استفاده نمی شوند. قبل از مصرف داروهای اضافی همراه با مهار کننده MAO B با پزشک خود مشورت کنید.
مهار کننده های. (COMT) Catechol O-methyltransferase انتاکاپون (Comtan) داروی اولیه این گروه است. این دارو با مهار کردن آنزیمی که باعث تخریب دوپامین می شود، اثر درمانی لودوپا را طولانی تر می کند.
عوارض جانبی ازجمله افزایش خطر حرکات غیر ارادی (دیسکینزی) عمدتا از افزایش غلظت لودوپا ناشی می شود. عوارض جانبی دیگر شامل اسهال یا سایر عوارض جانبی لوودوپا است.
تولکاپون (Tasmar) یکی دیگر از مهارکننده های COMT است که به دلیل خطر آسیب جدی کبدی و نارسایی کبد بندرت تجویز می شود.
آنتی کولینرژیک ها. این داروها سال ها برای کنترل لرزش ناشی از بیماری پارکینسون مورد استفاده قرار می گرفتند. چندین داروی آنتی کولینرژیک ازجمله بنزتروپین (کوژنتین) یا تری هگزیفینیدیل وجود دارد.
با این حال عوارض جانبی مانند اختلال در حافظه، گیجی، توهم، یبوست، خشکی دهان و ادرار مختل شده از مزایای کم آن ها اغلب بیشتر است.
آمانتادین. پزشکان ممکن است آمانتادین را به تنهایی تجویز کنند تا در کوتاه مدت علائم بیماری پارکینسون خفیف و درمراحل اولیه را تسکین دهند. همچنین ممکن است در مراحل بعدی بیماری پارکینسون همراه با کاربی دوپا-لوودوپا تجویز شود تا حرکات غیرارادی (دیسکینزی) ناشی از کاربی-دوپا -لوودوپا را کنترل کند.
عوارض جانبی ممکن است شامل ایجاد لکه های بنفش روی پوست، تورم مچ پا یا توهم باشد.
روش های جراحی
تحریک عمیق مغزی. در تحریک عمیق مغزی (DBS) جراحان الکترود را در قسمت خاصی از مغز قرار می دهند. الکترودها به یک ژنراتور که در قفسه سینه در نزدیکی استخوان ترقوه کار گذاشته شده است متصل می شوند که ایمپالس های الکتریکی را به مغز شما ارسال می کند و ممکن است علائم بیماری پارکینسون شما را کاهش دهد.
پزشک ممکن است شرایط بیمار را در صورت لزوم برای درمان تنظیم کند. جراحی شامل خطراتی از جمله عفونت، سکته یا خونریزی مغزی است. برخی از افراد با سیستم DBS دچار مشکلاتی می شوند یا به دلیل تحریک عوارضی دارند و ممکن است پزشک متخصص مغز و اعصاب نیاز به تنظیم یا جایگزینی برخی از قسمت های سیستم داشته باشد.
تحریک عمیق مغزی بیشتر به افرادی که از بیماری پیشرفته پارکینسون مبتلا هستند و دارای پاسخ دارویی ناپایدار (لوودوپا) هستند ارائه می شود DBS. می تواند نوسانات دارویی را تثبیت کند، حرکات غیر ارادی (دیسکینزی) را کاهش دهد یا متوقف کند، لرزش و سفتی را کاهش دهد و کندی حرکت را بهبود بخشد.
DBS در کنترل پاسخ های نامنظم و نوسانی به لودوپا یا برای کنترل دیسکینزی که با تنظیم دارویی بهبود نمی یابد موثر است.
با این حال DBS برای مشکلاتی به جز لرزش که به درمان با لودوپا پاسخ نمی دهند مفید نیست. لرزش ممکن است توسط DBS کنترل شود حتی اگر خیلی به لودوپا پاسخگو نباشد.
اگرچه DBS ممکن است برای علائم پارکینسون فواید پایداری ایجاد کند، اما بیماری پارکینسون را از پیشرفت باز نمی دارد.
سبک زندگی و درمان های خانگی
اگر مبتلا به بیماری پارکینسون هستید لازم است با پزشک خود همکاری نزدیکی کنید تا یک برنامه درمانی پیدا کنید که بیشترین تسکین را از علائم با کمترین عوارض جانبی به شما ارائه دهد. همچنین برخی از تغییرات سبک زندگی ممکن است به راحت تر شدن زندگی با بیماری پارکینسون کمک کند.
تغذیه سالم
در حالی که اثبات نشده است که هیچ غذا یا ترکیبی از مواد غذایی به بیماری پارکینسون کمک می کند، برخی از غذاها ممکن است به کاهش برخی از علائم کمک کنند. به عنوان مثال، خوردن غذاهای پر فیبر و نوشیدن مقدار کافی مایعات می تواند به جلوگیری از یبوست که در بیماری پارکینسون شایع است کمک کند.
یک رژیم متعادل همچنین مواد مغذی مانند اسیدهای چرب امگا 3 را فراهم می کند که ممکن است برای افراد مبتلا به پارکینسون مفید باشد.
ورزش
ورزش ممکن است قدرت عضلات، انعطاف پذیری و تعادل شما را افزایش دهد. ورزش همچنین می تواند حال شما را بهبود بخشد و افسردگی یا اضطراب را کاهش دهد.
ممکن است پزشک مغز و اعصاب شما برای دستیابی به یک برنامه ورزشی که برای شما مفید باشد، به شما پیشنهاد کند که با یک متخصص طب فیزیکی کار کنید. همچنین می توانید ورزش هایی از قبیل پیاده روی، شنا، باغبانی، رقص، ایروبیک آبی یا تمرینات کششی را امتحان کنید.
بیماری پارکینسون می تواند احساس تعادل شما را مختل کند و راه رفتن را برای فرد دشوار کند. ورزش می تواند تعادل شما را بهبود بخشد. این پیشنهادات نیز ممکن است به شما کمک کند:
سعی کنید خیلی سریع حرکت نکنید.
در هنگام راه رفتن ابتدا پاشنه خود را روی زمین قرار دهید.
اگر متوجه شدید که بی قرار هستید وضعیت خود را بررسی کنید. بهتر است مستقیم بایستید.
در حالی که پیاده روی می کنید به جای پایین به جلو نگاه کنید.
جلوگیری از افتادن
در مراحل آخر بیماری ممکن است راحت تر بیافتید. در واقع شما ممکن است فقط با یک فشار یا تکان کوچک از تعادل خارج شوید. پیشنهادات زیر ممکن است کمک کند:
به جای چرخاندن بدن بر روی پاهای خود به صورت حرف u یو بچرخید.
وزن خود را به طور مساوی بین هر دو پا تقسیم کنید و خم نشوید.
هنگام راه رفتن از حمل وسایل خودداری کنید.
از راه رفتن به عقب خودداری کنید.
فعالیت های روزمره زندگی
فعالیت های روزمره زندگی مانند لباس پوشیدن، غذا خوردن، استحمام و نوشتن برای مبتلایان به پارکینسون می تواند دشوار باشد. یک متخصص کاردرمانی می تواند تکنیک هایی را به شما نشان دهد که زندگی روزمره را آسان تر می کند.
درمان جایگزین
درمان های حمایتی می توانند به کاهش برخی از علائم و عوارض بیماری پارکینسون مانند درد، خستگی و افسردگی کمک کنند. این روش ها وقتی به همراه درمان اصلی انجام شوند کیفیت زندگی شما را بهبود می بخشند:
ماساژ . ماساژ درمانی می تواند فشار عضلانی را کاهش داده و باعث آرامش شود. اما این روش درمانی معمولا تحت پوشش بیمه های درمانی قرار نمی گیرد.
تای چی. تای چی که یک ورزش قدیمی چینی است دارای حرکات کند و روان است که می تواند باعث بهبود انعطاف پذیری، تعادل و قدرت عضلات شود. تای چی همچنین ممکن است از افتادن جلوگیری کند. شکل های متفاوتی از تای چی وجود دارد که برای افراد در هر سن و شرایط جسمی مناسب است.
یک مطالعه نشان داده که تای چی ممکن است تعادل افراد مبتلا به بیماری پارکینسون خفیف تا متوسط را بیش از ورزش های کششی و مقاومتی بهبود بخشد.
یوگا. در یوگا حرکات کششی نرم ممکن است انعطاف پذیری و تعادل شما را افزایش دهد. شما ممکن است اکثر وضعیت ها را متناسب با توانایی های بدنی خود تغییر دهید.
تکنیک الکساندر. این روش که بر وضعیت عضلانی، تعادل و تفکر در مورد نحوه استفاده از عضلات تمرکز دارد، ممکن است باعث کاهش فشار و درد عضلات شود.
مدیتیشن. در مدیتیشن شما بی سر و صدا ذهن خود را بر روی یک ایده یا تصویر متمرکز می کنید. مدیتیشن ممکن است استرس و درد را کاهش دهد و احساس خوبی به شما بدهد.
حیوان خانگی. داشتن یک سگ یا گربه ممکن است انعطاف پذیری و حرکت شما را افزایش داده و سلامت عاطفی شما را بهبود بخشد.
مقابله و پشتیبانی
زندگی با هر بیماری مزمنی می تواند دشوار باشد و طبیعی است که گاهی اوقات احساس عصبانیت، افسردگی یا دلسردی کنید. بیماری پارکینسون می تواند بسیار ناامید کننده باشد، زیرا راه رفتن، صحبت کردن و حتی غذا خوردن دشوارتر و زمان بر می شود.
افسردگی در افراد مبتلا به پارکینسون رایج است. اما داروهای ضد افسردگی می توانند به شما در کاهش علائم افسردگی کمک کنند، بنابراین اگر احساس غم و اندوه یا ناامیدی مداوم دارید با پزشک مغز و اعصاب خود صحبت کنید.
اگرچه دوستان و خانواده می توانند بهترین همراهان شما باشند افرادی که می دانند شما چه چیزی را تجربه می کنید می تواند کمک خوبی باشند. گروه های پشتیبانی برای همه نیستند. با این حال برای بسیاری از مبتلایان به پارکینسون و خانواده های آن ها یک گروه پشتیبانی می تواند منبع خوبی برای اطلاعات عملی در مورد بیماری پارکینسون باشد.
همچنین، گروه ها مکانی را برای شما فراهم می کنند تا افرادی را پیدا کنید که موقعیت های مشابهی دارند و می توانند از شما پشتیبانی کنند.
شما و خانواده تان می توانید از صحبت کردن با یک متخصص بهداشت روان مانند روانشناس یا مددکار اجتماعی که برای کار با افرادی که بیماری مزمن دارند آموزش دیده اند بهره ببرید.
آماده شدن برای وقت ملاقات با متخصص مغز و اعصاب
شما به احتمال زیاد ابتدا به پزشک مراقبت های اولیه خود مراجعه می کنید و بعد ممکن است به پزشک معالج در زمینه اختلالات سیستم عصبی (عصب شناس) ارجاع داده شوید.
از آنجا که اغلب موضوع های زیادی برای بحث وجود دارد این ایده خوبی است که برای وقت ملاقات خود آماده شوید. در اینجا برخی از اطلاعات به شما کمک می کند تا برای وقت ملاقات خود آماده شوید و از پزشک چه انتظاری داشته باشید.
آنچه شما می توانید انجام دهید
علائم خود را بنویسید، حتی مواردی که ممکن است به علتی که به خاطر آن وقت ملاقات گرفتید نامربوط به نظر برسد.
اطلاعات شخصی اصلی، از جمله استرس های مهم یا تغییرات اخیر زندگی را بنویسید.
لیستی از تمام داروها، ویتامین ها و مکمل های مصرفی را تهیه کنید.
از یک عضو خانواده یا یک دوست بخواهید که در صورت امکان همراه شما بیاید. گاهی اوقات یادآوری تمام اطلاعاتی که در حین قرار ملاقات به شما ارائه می شود دشوار است. کسی که شما را همراهی کند ممکن است چیزی که فراموش کرده اید یا متوجه نشده اید را به شما یاداوری کند.
سوالات خود را برای پرسیدن از پزشک بنویسید.
وقت شما با پزشک محدود است، بنابراین تهیه لیستی از سوالاتی که قبلا آماده کرده اید به شما کمک می کند تا بیشترین استفاده را از وقت خود ببرید. در مورد بیماری پارکینسون، برخی از سؤالات اساسی که باید از پزشک خود بپرسید عبارتند از:
علت علائم من چیست؟
آیا علل احتمالی دیگری وجود دارد؟
به چه نوع تست هایی نیاز دارم؟ آیا این آزمایش ها به آمادگی خاصی نیاز دارند؟
معمولاً بیماری پارکینسون چگونه پیشرفت می کند؟
آیا در نهایت نیاز به مراقبت طولانی مدت دارم؟
چه روش های درمانی وجود دارد و شما کدام یک را برای من پیشنهاد می کنید؟
چه نوع عوارض جانبی را می توان از درمان انتظار داشت؟
اگر درمان مؤثر نباشد، آیا من گزینه های دیگری دارم؟
من مشکلات دیگری نیز از لحاظ سلامتی دارم. چگونه می توانم به بهترین وجه آن ها را با هم مدیریت کنم؟
آیا بروشور یا چیز چاپی دیگری وجود دارد که بتوانم با خودم به خانه ببرم؟ چه وب سایت هایی را پیشنهاد می کنید؟
در هنگام ملاقات پزشک خود علاوه بر سؤالاتی که برای پرسیدن تهیه کرده اید، از پرسیدن سؤال های دیگر نیز غفلت نکنید.
چه انتظاری از پزشک خود داشته باشید؟
پزشک شما احتمالاً تعدادی سؤال از شما خواهد پرسید. آماده بودن برای پاسخگویی به آن ها باعث صرفه جویی در داشتن وقت بیشتر برای نکاتی که می خواهید زمان بیشتری را برای آن ها صرف کنید، می شود. ممکن است سوالات زیر از شما پرسیده شود:
علائم شما از چه زمانی شروع شدند؟
آیا علائم شما مداوم یا گاه به گاه است ؟
آیا چیزی وجود دارد که علائم شما را بهبود بخشد؟
آیا چیزی وجود دارد که علائم شما را بدتر کند؟
-
ویدیو امروز | سکانس از شاهکار جواد عزتی/ عروسی سیما و مالک؛ انتظار بیشتری از شما داشتیم آقای مالکی! موزیک ویدئو














ارسال نظر